Coccigodinia
La coccigodinia è una manifestazione dolorosa della zona coccigea, localizzata nella porzione infero-mediana del bacino.
Anatomia
 Il coccige è la parte terminale della colonna vertebrale, composta da un numero di segmenti variabili da 3 a 5 unità, fusi tra di loro, ad eccezione del primo metamero che si articola con l’osso sacro.
Il coccige è la parte terminale della colonna vertebrale, composta da un numero di segmenti variabili da 3 a 5 unità, fusi tra di loro, ad eccezione del primo metamero che si articola con l’osso sacro.
Il tratto coccigeo ha una convessità rivolta posteriormente e una faccia anteriore concava, pertanto possiamo dire che la punta è rivolta in avanti verso la zona pubica.
Al coccige si ancora una parte della muscolatura glutea, così come una parte della muscolatura pelvica e i loro tessuti connettivi inerenti di giunzione.
 Possiamo pertanto affermare che il coccige sia un equilibratore del pavimento pelvico, entrando attivamente nella gestione dei carichi di linee pressorie, nel gioco della dissipazione delle forze di compressione e di trazione del piccolo bacino.
Possiamo pertanto affermare che il coccige sia un equilibratore del pavimento pelvico, entrando attivamente nella gestione dei carichi di linee pressorie, nel gioco della dissipazione delle forze di compressione e di trazione del piccolo bacino.
Vanno anche considerati i rapporti viscerali che il coccige ha in maniera semidiretta con il retto.
La manifestazione del dolore nella coccigodinia
Il dolore può essere dovuto sia ad un’infiammazione della zona inerente, sia ad uno stato di tensione anomala dei tessuti molli di competenza.
La coccigodinia si può presentare indipendentemente dal sesso e dall’età, anche se ci sono dei fattori predisponenti maggiori, come la gravidanza, il parto, la lassità dei tessuti molli, che mettono la donna in una condizione di maggior interesse.
Il dolore si manifesta nella parte terminale della colonna vertebrale, internamente alla zona bassa interglutea, identificato dal paziente in maniera puntiforme, posizionando il dito proprio nella zona apicale del coccige.
Il dolore può avere un’intensità mutevole, che varia da un fastidio ad un’incapacità di sedersi, di chinarsi in avanti, di mantenere la posizione eretta, di adoperarsi nei cambi di postura o addirittura di camminare per lunghi tratti.
I sintomi
I sintomi possono esser persistenti o intermittenti a seconda della gravità della situazione.
Il dolore può irradiarsi alla zona interglutea, ai fianchi, fino a scendere sulla zona prossimale-mediale posteriore delle cosce.
Durante i rapporti sessuali il sintomo può esacerbarsi, così come può essere presente nella costipazione o prima dell’evacuazione, per poi ridursi dopo la defecazione.
Anche il periodo del ciclo mestruale può aumentarne la sensibilità.
Le cause della coccigodinia
La causa diretta spesso è ricondotta ad una caduta sul sedere, dove l’effetto traumatico può addirittura causare una lesione fratturativa o una lussazione del segmento.
Molte altre cause sono associabili alla patologia, alcune delle quali sono legate alla cattiva mobilità del coccige e delle strutture muscolo-tendine, fibrose e viscerali ad esso legate.
Le lesioni da sforzo ripetitivo, possono essere un’altra causa della coccigodinia, dove in questo caso difficilmente si svilupperà un’ infiammazione, ma bensì si manifesterà un aumento della fibrosità e una tensione anomala dei tessuti molli connessi.
Alcuni sport, come il ciclismo, possono creare uno sfregamento ripetuto della zona, capace di innescare un’infiammazione della zona, alle volte con edema superficiale o profondo associato.
 Non è da sottovalutare la cattiva postura che il paziente mantiene nelle posizioni sedute, dove lo scarico del peso corporeo si sposta dalla zona ischiatica, scivolando nella parte posteriore coccigea.
Non è da sottovalutare la cattiva postura che il paziente mantiene nelle posizioni sedute, dove lo scarico del peso corporeo si sposta dalla zona ischiatica, scivolando nella parte posteriore coccigea.
La gravidanza e il parto stesso, possono causare una tensione e una deviazione del coccige, per l’aumento del volume e della pressione nella zona infero posteriore del bacino.
Tra le cause possiamo anche includere le patologie infettive, soprattutto nel momento in cui sfoghino in ascessi, particolarmente debilitanti, per la loro persistenza e per la difficile risoluzione in maniera veloce.
La diagnosi
Nella diagnosi la raccolta dei dati anamnestici è importante, consente di capire quali siano i sintomi riferiti dal paziente, quali siano gli eventi associabili e avere un primo canale di classificazione della patologia in essere.
Nel proseguo della denominazione dell’affezione, l’esame obiettivo si rende assolutamente necessario per valutare la postura del paziente, sia sul piano sagittale che sul piano frontale, per analizzare le capacità di movimento del bacino, lo stato di tensione muscolare, dei tessuti connettivi di collegamento e la reazione del paziente all’evocazione del dolore durante la palpazione.
 L’esame radiografico si rende assolutamente necessario per esaminare lo stato anatomico del segmento coccigeo e rilevarne eventuali fratture, lussazioni, o modificazioni anatomiche quali esostosi o calcificazioni.
L’esame radiografico si rende assolutamente necessario per esaminare lo stato anatomico del segmento coccigeo e rilevarne eventuali fratture, lussazioni, o modificazioni anatomiche quali esostosi o calcificazioni.
Può ritenersi necessario integrare l’Rx, come esami di risonanza magnetica o Tc, che hanno la capacitò di analizzare con maggior scrupolo tanto la struttura ossea, quanto i tessuti molli associati.
Nel caso sia presente un ascesso di tipo infettivo, può essere utile, se non addirittura necessario, richiedere degli esami di laboratorio per valutare lo stato biologico dei fattori patologici nel contesto della persona.
Il trattamento della coccigodinia
L’utilizzo di farmaci antinfiammatori vede un’ampia gamma di possibilità terapeutiche quali:
- antinfiammatori non steroidi
- cortisonici
- miorilassanti
- antidolorifici.
Possono rivelarsi utili le applicazioni infiltrative locali, per aumentare l’efficacia della somministrazione farmacologica.
In molti casi si rende necessario l’utilizzo di un cuscino vuoto nella sua porzione centrale, comunemente chiamato ciambella, per scaricare il peso corporeo e la frizione nella zona coccigea nelle posture sedute del paziente.
 La fisioterapia, così come le tecniche manipolative osteopatiche, si rivelano ottime per il riequilibrio del coccige all’interno del sistema del piccolo bacino, per la correzione dell’articolazione sacro-coccigea, per la diminuzione della tensione muscolare associata e per ridare elasticità ai tessuti connettivi-legamentosi di relazione.
La fisioterapia, così come le tecniche manipolative osteopatiche, si rivelano ottime per il riequilibrio del coccige all’interno del sistema del piccolo bacino, per la correzione dell’articolazione sacro-coccigea, per la diminuzione della tensione muscolare associata e per ridare elasticità ai tessuti connettivi-legamentosi di relazione.
La chirurgia può ritenersi una strada valutabile solo ed esclusivamente nei casi in cui abbiano fallito tutte le terapie sopra indicate e il paziente non riesca a risolvere il dolore, dovendo affrontare una diminuzione drastica della qualità di vita nelle attività quotidiane minime.
La coccigodinia è una patologia fastidiosa, ma ha talmente tante variabili evolutive che ci permette di approcciarla con varie soluzioni terapeutiche, risolvendo il problema in maniera efficace e definitiva.
La salute passa attraverso la conoscenza e con l’articolo di oggi, abbiamo la possibilità di aggiungere un tassello al nostro benessere.


 Spesso durante l’attivazione al movimento del tendine interessato dalla patologia, si avverte un rumore simile ad un crepitio.
Spesso durante l’attivazione al movimento del tendine interessato dalla patologia, si avverte un rumore simile ad un crepitio. Quali le cause?
Quali le cause? Di grande aiuto, come supporto alla ricerca della diagnosi di tenosinovite, sarà l’utilizzo dell’esame ecografico, permettendo di vedere lo stato anatomico della guaina tendinea, di rilevare la presenza di edema, di valutare lo stato infiammatorio e di constatare lo stato di salute del tendine associato.
Di grande aiuto, come supporto alla ricerca della diagnosi di tenosinovite, sarà l’utilizzo dell’esame ecografico, permettendo di vedere lo stato anatomico della guaina tendinea, di rilevare la presenza di edema, di valutare lo stato infiammatorio e di constatare lo stato di salute del tendine associato. La fisioterapia assume un ruolo fondamentale per la riduzione del dolore e dell’infiammazione, per il drenaggio dell’accumulo edematoso, per la riduzione delle fibrosità, per ritrovare l’equilibrio muscolare e per il recupero funzionale sia del tendine che delle articolazioni annesse al funzionamento.
La fisioterapia assume un ruolo fondamentale per la riduzione del dolore e dell’infiammazione, per il drenaggio dell’accumulo edematoso, per la riduzione delle fibrosità, per ritrovare l’equilibrio muscolare e per il recupero funzionale sia del tendine che delle articolazioni annesse al funzionamento.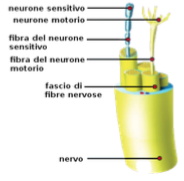 I nervi possono avere dei compiti specifici per una singola funzione oppure avere delle funzioni promiscue, ad esempio i nervi del sistema nervoso periferico possono essere solo sensitivi, solo motori o misti, ovvero che sono capaci in maniera bivalente, di portare informazioni sensoriali dalla periferia al cervello e di trasmettere informazioni motorie dal cervello alla periferia.
I nervi possono avere dei compiti specifici per una singola funzione oppure avere delle funzioni promiscue, ad esempio i nervi del sistema nervoso periferico possono essere solo sensitivi, solo motori o misti, ovvero che sono capaci in maniera bivalente, di portare informazioni sensoriali dalla periferia al cervello e di trasmettere informazioni motorie dal cervello alla periferia. Nel caso il nervo abbia anche un compito motorio oltre che sensitivo, si può manifestare una perdita di forza e di resistenza della muscolatura da esso innervata.
Nel caso il nervo abbia anche un compito motorio oltre che sensitivo, si può manifestare una perdita di forza e di resistenza della muscolatura da esso innervata. irritazione da contatto o da compressione per riduzione dello spazio dove il nervo alloggia e scorre. Ad esempio una discopatia vertebrale che porta ad una diminuzione di altezza tra un corpo vertebrale e l’altro, può ridurre il lume del forame di coniugazione da dove esce il nervo. La fibrotizzazione del tunnel carpale può irritare il nervo mediamo facendo perdere forza e sensibilità. La formazione di tessuto fibroso attorno ad un nervo come nel neuroma di Morton ecc. ecc.
irritazione da contatto o da compressione per riduzione dello spazio dove il nervo alloggia e scorre. Ad esempio una discopatia vertebrale che porta ad una diminuzione di altezza tra un corpo vertebrale e l’altro, può ridurre il lume del forame di coniugazione da dove esce il nervo. La fibrotizzazione del tunnel carpale può irritare il nervo mediamo facendo perdere forza e sensibilità. La formazione di tessuto fibroso attorno ad un nervo come nel neuroma di Morton ecc. ecc. diabete, dove l’eccesso di glicemia porta ad un danno del rivestimento del nervo, ovvero alla guaina mielinica, che protegge e favorisce la conduzione di segnale del nervo stesso
diabete, dove l’eccesso di glicemia porta ad un danno del rivestimento del nervo, ovvero alla guaina mielinica, che protegge e favorisce la conduzione di segnale del nervo stesso Le indagini strumentali associate sono di vario tipo:
Le indagini strumentali associate sono di vario tipo: La cura per essere efficace deve eliminare o minimizzare il fattore di innesco della patologia, pertanto si potrà agire in maniera meccanica li dove la causa sia dovuta a un mal posizionamento di strutture osteoarticolari, oppure dove i tessuti molli (muscoli, tendini, legamenti, capsule articolari) per un loro mutamento morfologico, siano restringenti e costringenti il passaggio e la sede del nervo interessato.
La cura per essere efficace deve eliminare o minimizzare il fattore di innesco della patologia, pertanto si potrà agire in maniera meccanica li dove la causa sia dovuta a un mal posizionamento di strutture osteoarticolari, oppure dove i tessuti molli (muscoli, tendini, legamenti, capsule articolari) per un loro mutamento morfologico, siano restringenti e costringenti il passaggio e la sede del nervo interessato.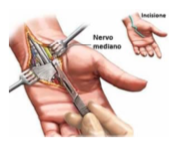 Dove invece l’alterazione anatomica non sia manipolabile con terapie conservative, si può intervenire con la chirurgia ricreando un ambiente favorevole all’alloggiamento del nervo stesso.
Dove invece l’alterazione anatomica non sia manipolabile con terapie conservative, si può intervenire con la chirurgia ricreando un ambiente favorevole all’alloggiamento del nervo stesso. Per carenze alimentari con sottolivellamento vitaminico del gruppo B è buona norma controllare lo stato di attività epatica e integrare con l’alimentazione i fattori mancanti, dove ne sia necessario si può intervenire con integratori ad assunzione diretta.
Per carenze alimentari con sottolivellamento vitaminico del gruppo B è buona norma controllare lo stato di attività epatica e integrare con l’alimentazione i fattori mancanti, dove ne sia necessario si può intervenire con integratori ad assunzione diretta. La dorsalgia è un dolore nella zona centrale della colonna vertebrale, ovvero del segmento che va dai trapezi medi fino alla fine della gabbia toracica.
La dorsalgia è un dolore nella zona centrale della colonna vertebrale, ovvero del segmento che va dai trapezi medi fino alla fine della gabbia toracica. La gabbia toracica ha rapporti con lo stretto toracico superiore, con il muscolo diaframma, con il cuore, con i polmoni, con l’esofago, con l’aorta toracica, con una porzione del fegato e dello stomaco, con gli angoli colici, con la milza e vede affacciarsi i poli superiori dei reni e le ghiandole surrenali.
La gabbia toracica ha rapporti con lo stretto toracico superiore, con il muscolo diaframma, con il cuore, con i polmoni, con l’esofago, con l’aorta toracica, con una porzione del fegato e dello stomaco, con gli angoli colici, con la milza e vede affacciarsi i poli superiori dei reni e le ghiandole surrenali. Come notiamo le cause che innescano il dolore dorsale sono svariate e per semplificarle le possiamo racchiudere in un capitolo osseo, un capitolo discale, un capitolo neurologico, un capitolo posturale, un capitolo respiratorio e uno viscerale.
Come notiamo le cause che innescano il dolore dorsale sono svariate e per semplificarle le possiamo racchiudere in un capitolo osseo, un capitolo discale, un capitolo neurologico, un capitolo posturale, un capitolo respiratorio e uno viscerale. Spesso si può associare un’ acutizzazione durante un atto inspiratorio profondo se il problema è puramente a carico della zona vertebrale, oppure ad un atto inspiratorio minimo se il problema è causato dall’aggancio della costola rispetto alla vertebra inerente.
Spesso si può associare un’ acutizzazione durante un atto inspiratorio profondo se il problema è puramente a carico della zona vertebrale, oppure ad un atto inspiratorio minimo se il problema è causato dall’aggancio della costola rispetto alla vertebra inerente. Fondamentale è il supporto di indagini diagnostiche come sostegno alla diagnosi:
Fondamentale è il supporto di indagini diagnostiche come sostegno alla diagnosi:
 La fisioterapia e l’osteopatia sono di fondamentale importanza per ristabilire i giusti assetti vertebrali sia a livello locale, sia nell’inquadramento generale della postura , combattendo eventualmente la presenza di ipercifosi, cosi come la presenza di un dorso piatto, contrastando una scoliosi, la quale nel caso non fosse più corregibile, bisognerà almeno evitare che si irrigidisca.
La fisioterapia e l’osteopatia sono di fondamentale importanza per ristabilire i giusti assetti vertebrali sia a livello locale, sia nell’inquadramento generale della postura , combattendo eventualmente la presenza di ipercifosi, cosi come la presenza di un dorso piatto, contrastando una scoliosi, la quale nel caso non fosse più corregibile, bisognerà almeno evitare che si irrigidisca. Di grandissima utilità sarà riequilibrare il meccanismo respiratorio, migliorando le sinergie tra il diaframma, i muscoli accessori della respirazione, l’elasticità della gabbia toracica e dell’addome.
Di grandissima utilità sarà riequilibrare il meccanismo respiratorio, migliorando le sinergie tra il diaframma, i muscoli accessori della respirazione, l’elasticità della gabbia toracica e dell’addome. Nel caso di un coinvolgimento viscerale, ove fossimo di fronte ad una riduzione della sua mobilità o di aderenze, sarà possibile utilizzare delle manovre manuali, tali da migliore il movimento sia passivo che autonomo.
Nel caso di un coinvolgimento viscerale, ove fossimo di fronte ad una riduzione della sua mobilità o di aderenze, sarà possibile utilizzare delle manovre manuali, tali da migliore il movimento sia passivo che autonomo. Non è da sottovalutare la possibilità di adoperare un busto di supporto, variandone l’utilizzo sia per numero di ore da indossare nella giornata, sia per la rigidità di sostegno e di scarico che si vuole conferire alla colonna vertebrale.
Non è da sottovalutare la possibilità di adoperare un busto di supporto, variandone l’utilizzo sia per numero di ore da indossare nella giornata, sia per la rigidità di sostegno e di scarico che si vuole conferire alla colonna vertebrale.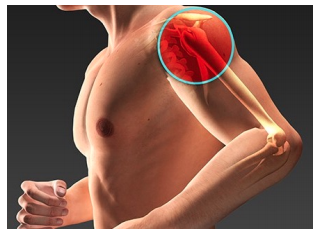 E’ un’affezione dolorosa della spalla molto comune, che si manifesta per una riduzione dello spazio tra due capi articolari, la testa dell’omero e l’acromion.
E’ un’affezione dolorosa della spalla molto comune, che si manifesta per una riduzione dello spazio tra due capi articolari, la testa dell’omero e l’acromion.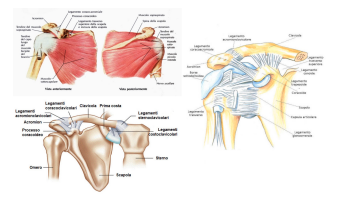 Le 3 articolazioni propriamente dette sono:
Le 3 articolazioni propriamente dette sono: Nello specifico, i movimenti che la spalla può compiere sono:
Nello specifico, i movimenti che la spalla può compiere sono: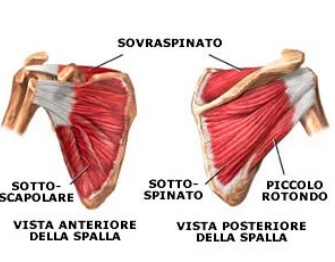 I movimenti sono guidati da serie muscolari che agiscono quasi mai in maniera isolata, ma sempre in modo corale per creare nel movimento maggiore, una serie di accomodamenti minori capaci di stabilizzare la spalla e di adattarla sia ai gradi di movimento, che ai piani di sviluppo articolare interagenti.
I movimenti sono guidati da serie muscolari che agiscono quasi mai in maniera isolata, ma sempre in modo corale per creare nel movimento maggiore, una serie di accomodamenti minori capaci di stabilizzare la spalla e di adattarla sia ai gradi di movimento, che ai piani di sviluppo articolare interagenti. Il dolore si associa frequentemente ad una riduzione di mobilità articolare, ad una diminuzione della forza e della resistenza, dando un senso di astenia al braccio.
Il dolore si associa frequentemente ad una riduzione di mobilità articolare, ad una diminuzione della forza e della resistenza, dando un senso di astenia al braccio.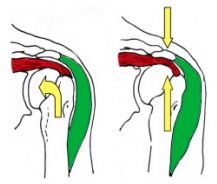 La sindrome da impingement viene attivata dalla risalita della testa dell’omero che si avvicina alla parte inferiore dell’acromion, creando un problema sia per quanto riguarda il movimento filologico articolare, sia per lo schiacciamento e l’irritazione della borsa sottodeltoidea nella sua porzione acromiale, sia per la compressione del tendine del m.sovraspinoso.
La sindrome da impingement viene attivata dalla risalita della testa dell’omero che si avvicina alla parte inferiore dell’acromion, creando un problema sia per quanto riguarda il movimento filologico articolare, sia per lo schiacciamento e l’irritazione della borsa sottodeltoidea nella sua porzione acromiale, sia per la compressione del tendine del m.sovraspinoso.
 La causa si può ritrovare anche in una perdita di idratazione della borsa deltoidea, che perde il suo trofismo e volume, diminuendo nettamente la capacità si attutire le compressioni del movimento articolare.
La causa si può ritrovare anche in una perdita di idratazione della borsa deltoidea, che perde il suo trofismo e volume, diminuendo nettamente la capacità si attutire le compressioni del movimento articolare.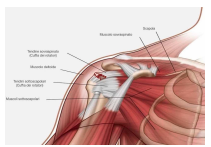 La lesione parziale, o molto peggio totale, di una o più porzioni dei tendini della cuffia dei rotatori, causerà una perdita di funzione, creando uno squilibrio a favore del deltoide e del capo lungo del bicipite, che favoriranno la risalita della testa dell’omero verso l’alto.
La lesione parziale, o molto peggio totale, di una o più porzioni dei tendini della cuffia dei rotatori, causerà una perdita di funzione, creando uno squilibrio a favore del deltoide e del capo lungo del bicipite, che favoriranno la risalita della testa dell’omero verso l’alto. Diventa fondamentale l’aiuto della RM di spalla per poter studiare lo stato anatomico dei tessuti muscolo tendinei, capsulo legamentosi e sierosi.
Diventa fondamentale l’aiuto della RM di spalla per poter studiare lo stato anatomico dei tessuti muscolo tendinei, capsulo legamentosi e sierosi. La fisioterapia e l’osteopatia sono fondamentali per recuperare la funzione persa della spalla, migliorandone il posizionamento anatomico dei capi articolari, riequilibrando le catene muscolari per forza e capacità di attivazione.
La fisioterapia e l’osteopatia sono fondamentali per recuperare la funzione persa della spalla, migliorandone il posizionamento anatomico dei capi articolari, riequilibrando le catene muscolari per forza e capacità di attivazione. I tipi di intervento sono molti e saranno scelti in base al quadro di danno anatomico presente e in base alle abitudini di preferenza del chirurgo.
I tipi di intervento sono molti e saranno scelti in base al quadro di danno anatomico presente e in base alle abitudini di preferenza del chirurgo. La stenosi cervicale si può manifestare in un segmento specifico della cervicale o su più segmenti vertebrali.
La stenosi cervicale si può manifestare in un segmento specifico della cervicale o su più segmenti vertebrali. Il canale midollare ha una sua ampiezza predefinita che deve mantenere il suo volume interno al variare della posizione e del movimento del segmento vertebrale.
Il canale midollare ha una sua ampiezza predefinita che deve mantenere il suo volume interno al variare della posizione e del movimento del segmento vertebrale. La sintomatologia varia per tipo di dolore e per zona di manifestazione:
La sintomatologia varia per tipo di dolore e per zona di manifestazione: Come si definisce la gravità di questa patologia?
Come si definisce la gravità di questa patologia? Anche l’esame TC ha un’ottima valenza per studiare lo stato in essere soprattutto della struttura ossea che compone il canale midollare e lo stato di sviluppo di osteofiti articolari.
Anche l’esame TC ha un’ottima valenza per studiare lo stato in essere soprattutto della struttura ossea che compone il canale midollare e lo stato di sviluppo di osteofiti articolari. Il piano sagittale rispetto al quale ci possiamo piegare in avanti e in dietro, il piano frontale rispetto a al quale ci possiamo inclinare lateralmente e il piano orizzontale rispetto al quale possiamo ruotare.
Il piano sagittale rispetto al quale ci possiamo piegare in avanti e in dietro, il piano frontale rispetto a al quale ci possiamo inclinare lateralmente e il piano orizzontale rispetto al quale possiamo ruotare.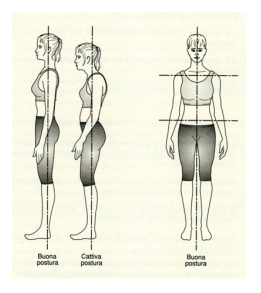 La posizione che assumiamo va immaginata come un gioco di equilibrio tra le varie articolazioni, testa, colonna vertebrale, bacino, anche, ginocchia, piedi (elencate in ordine discendente), ma va anche ricordata la relazione tra il cingolo pelvico e quello scapolare.
La posizione che assumiamo va immaginata come un gioco di equilibrio tra le varie articolazioni, testa, colonna vertebrale, bacino, anche, ginocchia, piedi (elencate in ordine discendente), ma va anche ricordata la relazione tra il cingolo pelvico e quello scapolare. Possiamo dire che l’individuo è in costante adattamento e modificazione, questi cambiamenti vengono registrati ed elaborati dal cervello umano che li registra e in alcuni casi li instaura in maniera permanente, quindi ripetendo in maniera coscia o inconscia dei movimenti e delle posizioni, possono entrare a far parte di un corredo cerebrale automatizzandoli e riproponendoli in maniera automatica ed inconscia, alcuni di essi saranno corretti e fisiologici mentre altri saranno sbagliati (errori posturali) e potenzialmente patologici se prolungati e mantenuti nel tempo.
Possiamo dire che l’individuo è in costante adattamento e modificazione, questi cambiamenti vengono registrati ed elaborati dal cervello umano che li registra e in alcuni casi li instaura in maniera permanente, quindi ripetendo in maniera coscia o inconscia dei movimenti e delle posizioni, possono entrare a far parte di un corredo cerebrale automatizzandoli e riproponendoli in maniera automatica ed inconscia, alcuni di essi saranno corretti e fisiologici mentre altri saranno sbagliati (errori posturali) e potenzialmente patologici se prolungati e mantenuti nel tempo. Le patologie che possono instaurasi sono varie per entità e per importanza, segmentali o generalizzate:
Le patologie che possono instaurasi sono varie per entità e per importanza, segmentali o generalizzate: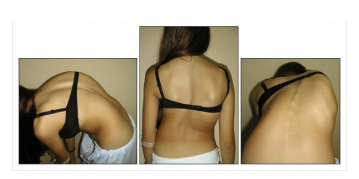 La postura va curata sia nelle varie fasi di crescita e sviluppo dell’individuo e sia nel trascorrere della vita della persona stessa, in modo tale da utilizzarla e mantenerla nella sua massima efficienza, prevenendo patologie indesiderate e inaspettate.
La postura va curata sia nelle varie fasi di crescita e sviluppo dell’individuo e sia nel trascorrere della vita della persona stessa, in modo tale da utilizzarla e mantenerla nella sua massima efficienza, prevenendo patologie indesiderate e inaspettate.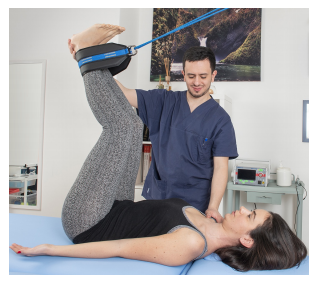 La fisioterapia è fondamentale per curare la postura, così com’è di grande aiuto l’osteopatia.
La fisioterapia è fondamentale per curare la postura, così com’è di grande aiuto l’osteopatia.  La protusione è l’anticamera dell’ernia discale ed entrambe sono l’evoluzione patologica di un disco intervertebrale che subisce forze di compressione, di trazione, di torsione e di sovraccarico, tanto da rovinarne la struttura, portandola oltre la normale degenerazione e quindi ad un danno patologico.
La protusione è l’anticamera dell’ernia discale ed entrambe sono l’evoluzione patologica di un disco intervertebrale che subisce forze di compressione, di trazione, di torsione e di sovraccarico, tanto da rovinarne la struttura, portandola oltre la normale degenerazione e quindi ad un danno patologico. Il disco intervertebrale è una struttura fibrocartilaginea con una porzione centrale chiamata nucleo polposo e una porzione di contenimento chiamata anulus fibroso.
Il disco intervertebrale è una struttura fibrocartilaginea con una porzione centrale chiamata nucleo polposo e una porzione di contenimento chiamata anulus fibroso. Il cambiamento delle normali curve vertebrali di cifosi e lordosi, l’aumento dell’effetto compressivo, l’aumento esagerato di peso corporeo e il sovraccarico di movimenti che si spostano per percentuale dalle strutture articolari al disco intervertebrale, porta questa struttura a fissurarsi, ovvero a rompere le fibre dell’ anulus fibroso, favorendo una strada di migrazione del nucleo dal centro verso la periferia.
Il cambiamento delle normali curve vertebrali di cifosi e lordosi, l’aumento dell’effetto compressivo, l’aumento esagerato di peso corporeo e il sovraccarico di movimenti che si spostano per percentuale dalle strutture articolari al disco intervertebrale, porta questa struttura a fissurarsi, ovvero a rompere le fibre dell’ anulus fibroso, favorendo una strada di migrazione del nucleo dal centro verso la periferia.
 La sintomatologia più comune è quella della radicolite compressiva irritativa, che siamo comunemente portati a conoscere nella sua forma di lombo-sciatalgia, lombo-cruralgia e cervicobrachialgia.
La sintomatologia più comune è quella della radicolite compressiva irritativa, che siamo comunemente portati a conoscere nella sua forma di lombo-sciatalgia, lombo-cruralgia e cervicobrachialgia. Da una problematica radicolare ci si può spostare ad una stenosi molle del canale, nel momento in cui un’ernia voluminosa riduca il lume del canale midollare stesso creando una patologia compressiva sul midollo o sulla cauda equina, a seconda del livello vertebrale di cui stiamo parlando. In quel caso spesso la ritroviamo migrata rispetto all’ area discale di appartenenza.
Da una problematica radicolare ci si può spostare ad una stenosi molle del canale, nel momento in cui un’ernia voluminosa riduca il lume del canale midollare stesso creando una patologia compressiva sul midollo o sulla cauda equina, a seconda del livello vertebrale di cui stiamo parlando. In quel caso spesso la ritroviamo migrata rispetto all’ area discale di appartenenza. Fondamentale è l’esame di risonanza magnetica che fotografa lo stato dei tessuti discali nei confronti dei piatti vertebrali, del canale midollare, dei forami di coniugazione e ovviamente delle radici nervose.
Fondamentale è l’esame di risonanza magnetica che fotografa lo stato dei tessuti discali nei confronti dei piatti vertebrali, del canale midollare, dei forami di coniugazione e ovviamente delle radici nervose. L’approccio terapeutico per la protusione si basa sulla fisioterapia, sull’osteopatia e sulla ginnastica, per mantenere un buon equilibrio delle curve posturali tra lordosi e cifosi con un tono muscolare capace di sostenere le articolazioni tanto nella statica quanto nella dinamica.
L’approccio terapeutico per la protusione si basa sulla fisioterapia, sull’osteopatia e sulla ginnastica, per mantenere un buon equilibrio delle curve posturali tra lordosi e cifosi con un tono muscolare capace di sostenere le articolazioni tanto nella statica quanto nella dinamica. Nei casi più gravi si può arrivare all’intervento chirurgico per asportare il nucleo erniato non più gestibile nella fisiologia del paziente.
Nei casi più gravi si può arrivare all’intervento chirurgico per asportare il nucleo erniato non più gestibile nella fisiologia del paziente. Adesso che abbiamo capito le differenze tra protusione ed ernia discale, dobbiamo solamente stare attenti a prevenirle e nel caso siano comparse, a gestirle al meglio per mantenere uno stato di efficienza nella vita di tutti i giorni.
Adesso che abbiamo capito le differenze tra protusione ed ernia discale, dobbiamo solamente stare attenti a prevenirle e nel caso siano comparse, a gestirle al meglio per mantenere uno stato di efficienza nella vita di tutti i giorni.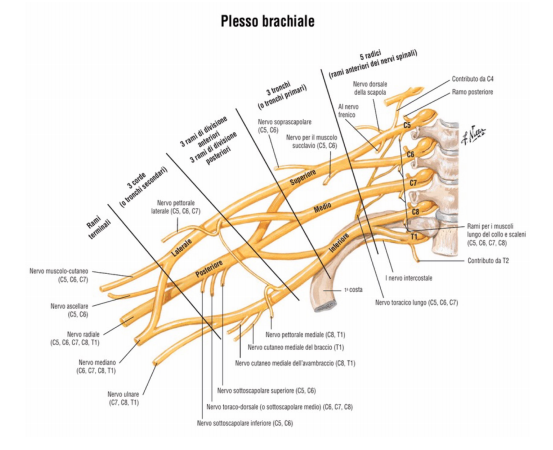 Le radici che formano il plesso brachiale sono C5-6-7-8-T1 e parzialmente C4 e T2, che anastomizzano con le radici di C5 e T1.
Le radici che formano il plesso brachiale sono C5-6-7-8-T1 e parzialmente C4 e T2, che anastomizzano con le radici di C5 e T1. Si può presentare una cervicalgia, dolore sulla zona cervicale e limitazione articolare nei movimenti di rotazione, inclinazione laterale e di flessioneestensione.
Si può presentare una cervicalgia, dolore sulla zona cervicale e limitazione articolare nei movimenti di rotazione, inclinazione laterale e di flessioneestensione.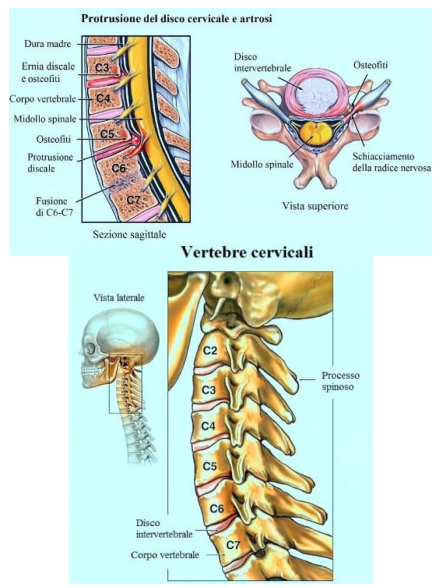 Vediamole insieme:
Vediamole insieme: La diagnosi viene fatta in molteplici sequenze che partono dalla raccolta dati estrapolata dal racconto del paziente, sul manifestarsi della sintomatologia nelle modalità e nei tempi della giornata, sulla nascita della sintomatologia, su tutto quello che può interferire con lo stato di salute e che possa alimentare il malessere in atto.
La diagnosi viene fatta in molteplici sequenze che partono dalla raccolta dati estrapolata dal racconto del paziente, sul manifestarsi della sintomatologia nelle modalità e nei tempi della giornata, sulla nascita della sintomatologia, su tutto quello che può interferire con lo stato di salute e che possa alimentare il malessere in atto. Alla prima fase di diagnosi é consigliato proseguire con la diagnostica per immagini, che varierà tra una RX cervicale, ad una RM per valutare lo stato anatomico delle strutture discali, radicolari e in generale di tutti i tessuti molli che che vivono nello spazio esaminato dalla RM, oppure ad una TC nel caso si voglia studiare nel dettaglio lo stato osteoarticolare della regione.
Alla prima fase di diagnosi é consigliato proseguire con la diagnostica per immagini, che varierà tra una RX cervicale, ad una RM per valutare lo stato anatomico delle strutture discali, radicolari e in generale di tutti i tessuti molli che che vivono nello spazio esaminato dalla RM, oppure ad una TC nel caso si voglia studiare nel dettaglio lo stato osteoarticolare della regione. Si andrà dall’uso di farmaci antinfiammatori non steroidei a quelli steroidei, all’utilizzo associato e non, di farmaci miorilassanti per detendere la muscolatura, all’uso di analgesici e antidolorifici di varie categorie.
Si andrà dall’uso di farmaci antinfiammatori non steroidei a quelli steroidei, all’utilizzo associato e non, di farmaci miorilassanti per detendere la muscolatura, all’uso di analgesici e antidolorifici di varie categorie.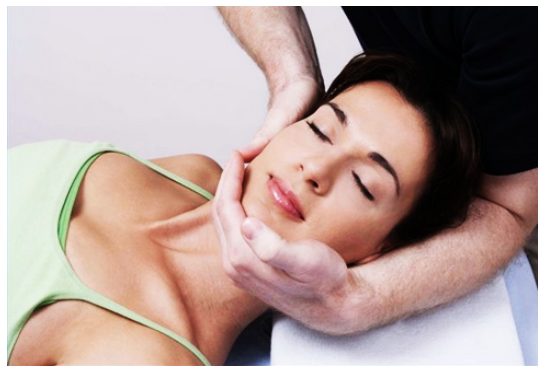 Inoltre la fisioterapia e l’osteopatia sono in grado di gestire la salute del paziente con la prevenzione e la gestione dell’anatomia e della fisiologia prima che sviluppi la patologia cervicobrachialgica e l’esplosione della sua sintomatologia.
Inoltre la fisioterapia e l’osteopatia sono in grado di gestire la salute del paziente con la prevenzione e la gestione dell’anatomia e della fisiologia prima che sviluppi la patologia cervicobrachialgica e l’esplosione della sua sintomatologia.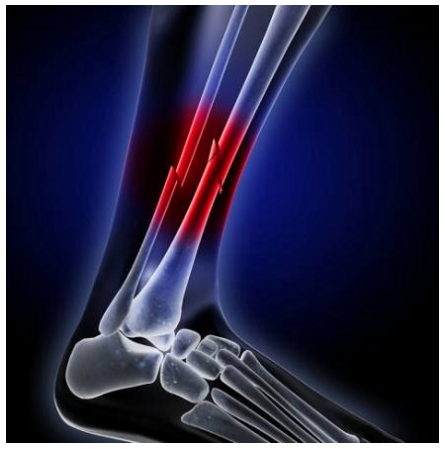 Come potrete intuire le fratture non sono tutte uguali, si distinguono per essere parziali o totali, per il tipo di andamento della rima fratturativa e per le posizioni dei loro monconi.
Come potrete intuire le fratture non sono tutte uguali, si distinguono per essere parziali o totali, per il tipo di andamento della rima fratturativa e per le posizioni dei loro monconi. Nonostante la causa scatenante sia ben diversa da quello di un evento traumatico diretto, alla comparsa della frattura si avrà un andamento patologico parallelo alla frattura classica.
Nonostante la causa scatenante sia ben diversa da quello di un evento traumatico diretto, alla comparsa della frattura si avrà un andamento patologico parallelo alla frattura classica. Altra causa da non sottovalutare è l’osteoporosi, che al contrario della modificazione dell’astuccio esterno, vede la diradazione delle strutture architettoniche ossee interne per la perdita di materiale cellulare.
Altra causa da non sottovalutare è l’osteoporosi, che al contrario della modificazione dell’astuccio esterno, vede la diradazione delle strutture architettoniche ossee interne per la perdita di materiale cellulare. Sintomi
Sintomi L’esame palpatorio è fondamentale perchè la pressione sulla zona interessata può attivare un dolore acuto che si ripropone ai test clinici biomeccanici o alle sollecitazione richieste al paziente in situazione di carico a catena cinetica chiusa.
L’esame palpatorio è fondamentale perchè la pressione sulla zona interessata può attivare un dolore acuto che si ripropone ai test clinici biomeccanici o alle sollecitazione richieste al paziente in situazione di carico a catena cinetica chiusa.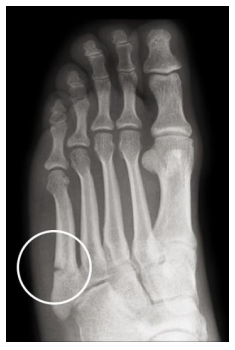 L’ RX la fa da padrona e individua un’interruzione parziale del periostio quando è presente una frattura subtotale, mentre si vedrà un’ interruzione a tutto spessore nel caso la sezione ossea sia coinvolta nella sua interezza.
L’ RX la fa da padrona e individua un’interruzione parziale del periostio quando è presente una frattura subtotale, mentre si vedrà un’ interruzione a tutto spessore nel caso la sezione ossea sia coinvolta nella sua interezza.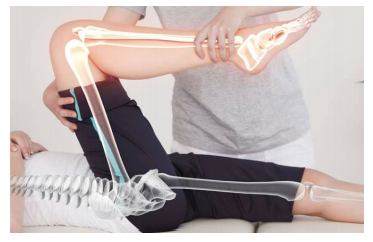 Ovviamente il trattamento è previsto e consigliato anche negli step pre-frattura dove è possibile far regredire la patologia:
Ovviamente il trattamento è previsto e consigliato anche negli step pre-frattura dove è possibile far regredire la patologia: Vanno contrastate le forze di tensione e di carico, rinforzando parametri preventivi come:
Vanno contrastate le forze di tensione e di carico, rinforzando parametri preventivi come: